Hipertiroidismo en el embarazo
Debido a que la disfunción tiroides es la segunda enfermedad endocrina que afecta a las mujeres en edad reproductiva, aquellas pacientes que tienen este tipo de antecedente son motivo de preocupación para el obstetra.
Tanto el hipertiroidismo como el hipotiroidismo pueden manifestarse por primera vez durante el embarazo o derivarse de condiciones obstétricas, como enfermedad trofoblástica gestacional y la hiperémesis gravídica.
Cambios tiroideos fisiológicos durante el embarazo.
Durante la gestación se producen importantes modificaciones fisiológicas que tienen una enorme repercusión en los diferentes parámetros maternos de función tiroidea. El alza en los niveles plasmáticos de estrógeno que ocurre normalmente durante el embarazo provoca un aumento de la TBG (proteína transportadora de hormonas tiroideas) lo que en un primer momento causa una disminución de las hormonas tiroideas y finalmente se traduce en un incremento de los valores de T4 y T3 totales. Las hormonas libres son las que se unen a receptores, entran en la célula y provocan cambios, ellas no se ven afectadas por este incremento de la TBG, manteniendo los valores normales similares a la mujer no embarazada.
La secreción de Beta hCG que ocurre desde muy temprano en el embarazo interfiere en la función tiroidea, ya que es una glicoproteína muy similar a TSH y es capaz de unirse a los receptores de ésta y provocar un estímulo a la glándula que normalmente se traduce en un nivel menor de TSH y en raras ocasiones puede provocar también alza de T4. Los cambios que ocurren en la TSH son en espejo con respecto a los de la Beta hCG, es decir mientras una sube la otra baja en forma muy similar.
Las concentraciones de TSH están disminuidas en cualquier periodo de la gestación en comparación con las concentraciones de la no gestante, con un mínimo en el primer trimestre para posteriormente ir aumentando en el segundo y tercer trimestre.
Hipertiroidismo durante el embarazo.
El hipertiroidismo durante el embarazo no es raro y su prevalencia reportada varía desde 0.1% hasta 0.4% con 85% de los casos atribuidos a la enfermedad de Graves (autoinmune). El adenoma tóxico, el bocio tóxico multinodular y la tiroiditis (causas no inmunes) comprenden el resto de los casos durante el embarazo, mientras que la existencia de tirotoxicosis gestacional, tirotoxicosis ficticia y la mola hidatiforme son poco frecuentes.
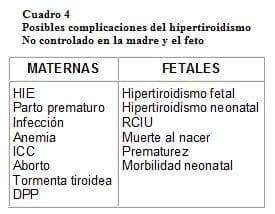
La ausencia de tratamiento o el manejo inadecuado del hipertiroidismo en el embarazo esta asociado con parto pretérmino, preeclampsia, restricción del crecimiento intrauterino, bajo peso al nacimiento, hidrops fetal y muerte fetal intrauterina, sí como insuficiencia cardiaca congestiva, tormenta tiroidea, hemorragia posparto e hipotiroidismo fetal con o sin bocio.
Los valores de referencia para la hormona estimulante de la tiroides (TSH) por trimestre son: en el primero de 0.1 a 2.5 mUI/l; en el segundo de 0.2 a 3.0 mIU/l, y en el tercero de 0.3 a 3.0 mUI/l.
Definición.
El hipertiroidismo CIE-10: E05 Tirotoxicosis es un trastorno en el que la glándula tiroides es hiperactiva, se desarrolla cuando la tiroides produce demasiada cantidad de hormonas tiroideas.
Etiología
El hipertiroidismo tiene varias causas, entre ellas las reacciones inmunológicas (posible causa de la enfermedad de Graves). De igual manera, los pacientes con tiroiditis padecen habitualmente una fase de hipertiroidismo. Los nódulos tóxicos (adenomas) eluden a veces los mecanismos que controlan la glándula y producen, en consecuencia, hormonas tiroideas en grandes cantidades.
Dentro de las causas para hipertiroidismo son:
Tirotoxicosis gestacional transitoria
- Hiperemesis gravídica
- Gestación múltiple
- Hipertiroidismo trofoblástico (mola, coricocarcinoma)
Hyperreactio luteinalis
- Tirotoxicosis familiar gestacional
- Hiperplacentosis
Patología tiroidea.
- Bocio tóxico difuso (enfermedad de Graves).
- Adenoma tóxico.
- Bocio tóxico multinodular (enfermedad de Plummer).
- Tiroiditis dolorosa subaguda
- Tiroiditis silente.
Iatrogénica
- Hipertiroidismo inducido por yodo (ejemplo: relacionado a terapia con amiodarona).
- Exceso de hormona estimulante de la tiroides o enfermedad trofoblástica.
- Ingesta excesiva de hormona tiroidea.
- Facticio.
Cuadro clínico.
Los signos y síntomas del hipertiroidismo incluyen nerviosismo, temblores, taquicardia, diarrea, sudoración excesiva, intolerancia al calor, pérdida de peso, bocio, insomnio, palpitaciones e hipertensión. Los síntomas distintivos de la enfermedad de Graves son la oftalmopatía y dermopatía. Apesar que los síntomas del hipertiroidismo son similares a los síntomas del embarazo, las pruebas de función tiroidea establecen el diagnóstico diferencial.

Tirotoxicosis.
Se define como el síndrome clínico de hipermetabolismo e hiperactividad que resulta cuando las concentraciones séricas de hormonas tiroxina (T4) o triyodotironina libre (T3) son altos. Como causa de tirotoxicosis; además de la enfermedad de Graves, se haya el síndrome de hipertiroidismo gestacional, la cual se define como hipertiroidismo transitorio, limitado a la primera mitad del embarazo, y se caracteriza por elevaciones de la hormona T4L o TT4 ajustado, además de TSH sérica se encuentra suprimida o indetectable, en ausencia de marcadores de autoinmunidad tiroidea. Presumiblemente el hipertiroidismo gestacional es causado por la alta concentración de hCG en suero al inicio del embarazo. Entre las condiciones asociadas a tirotoxicosis inducida por elevación de hCG incluyen hiperémesis gravídica, gestación múltiple, mola hidatiforme o coriocarcinoma.
Consecuencias fetales.
Debido a que una gran proporción de disfunción tiroidea en las mujeres esta vinculada y mediada por anticuerpos que atraviesan la barrera placentaria; como en la enfermedad de Graves y tiroiditis crónica autoinmune, existe preocupación sobre el riesgo de que el neonato desarrolle hipotiroidismo e hipertiroidismo inmunológicos. Esto es debido a que las mujeres con enfermedad de Graves poseen inmunoglobulina estimulante de la tiroides (TSI) e inmunoglobulina inhibidora de la vinculación de la hormona estimulante de la tiroides (TBII) que pueden estimular o inhibir la tiroides fetal.
Los signos de hipertiroidismo fetal que se pueden detectar mediante ecografía incluyen taquicardia fetal, RCIU, presencia de bocio fetal, maduración ósea acelerada, signos de insuficiencia cardíaca congestiva e hidropesía fetal.
Asesoramiento materno.
El asesoramiento antes del embarazo para las pacientes con hipertiroidismo o con antecedentes de hipertiroidismo es recomendable el uso de anticonceptivos hasta que se controle la enfermedad.
Antes de la concepción se le puede ofrecer a la mujer gestante con hipertiroidismo un tratamiento ablativo (yodo radiactivo) o terapia médica. La ingesta de yodo como método preventivo para garantizar una función tiroidea normal se recomienda ser de 250 µg/día, a la par de iniciar ingesta de yodo desde antes del embarazo. Cuando una paciente ha recibido tratamiento con yodo radiactivo se debe retrasar el embarazo más de 4 a 6 meses a fin de asegurar un eutiroidismo estable.
El yodo radiactivo esta contraindicado durante el embarazo y la lactancia. Los fetos expuestos a yodo radiactivo después de la semana 10 a la 11 de gestación pueden nacer con ausencia congénita de la glándula tiroides (atireóticos), y con riesgo para retraso mental o cáncer.
¿Por qué es importante la ingesta de yodo?
Al aumentar las demandas de yodo durante el embarazo, la síntesis de la hormona tiroidea aumenta en 20% a 40% compensando a la globulina fijadora de T4 inducida por estrógenos y el aumento de la depuración de yodo. El yodo es esencial para la síntesis de T4, que a su vez es primordial para el desarrollo cerebral fetal. Debido a que el desarrollo de la tiroides fetal se alude a las 13-15 semanas de gestación, la T4 materna es la única fuente de la hormona antes del tiempo establecido.

Diagnóstico.
Las pruebas de función tiroidea están indicadas en mujeres con historia personal de enfermedad tiroidea o síntomas relativos a enfermedad tiroidea. Como parte esencial para la detección de alteraciones tiroides, se debe realizar historia clínica y anamnesis completa a quien se sospecha o se sepa que curse con hipertiroidismo. Esto incluye medición de frecuencia cardiaca, frecuencia respiratoria, peso corporal, presión arterial, evaluar el tamaño de la tiroides, así como características; examinar función pulmonar, cardiaca y neuromuscular, presencia o no de edema periférico, signos oculares mixedema pretibial.
Como el hipertiroidismo es causado por una anomalía primaria de la tiroides en su mayoría, el hallazgo principal para el diagnóstico será la supresión de la TSH en suero, con niveles séricos estimados de T4 o T3 libre por encima del marco de referencia (hipertiroidismo manifiesto), o dentro del rango de referencia (hipertiroidismo subclínico). La medición de anticuerpos receptores de tirotropina (TRAb) también pueden ser útiles para establecer el diagnóstico de hipertiroidismo.
Tratamiento.
La elevación de los niveles de hormonas tiroideas y el hipertiroidismo gestacional típicamente remiten por sí solos y, en la mayoría de los casos no requieren tratamiento antitiroideo.El hipertiroidismo clínico puede tratarse con antitiroideos, procurando mantener una T4L en el margen alto de la normalidad y evitar inducir una situación de déficit.
El propiltiouracilo (PTU) se debe utilizar cuando se inicia la terapia de fármacos antitiroideos durante el primer trimestre. Por el contrario, el metimazol se debe utilizar cuando se inicia la terapia con fármacos antitiroideos después del primer trimestre. Otro fármaco tionamida (derivados de la tiourea) de elección para el tratamiento del hipertiroidismo es carbimazol.
Hay evidencia que refiere preferencia en el uso de PTU porque se cree que atraviesa menos la berrera placentaria, en comparación con el metimazol, ya que éste se encuentra asociado con aplasia cutis.
Los bloqueadores beta pueden ser empleados durante el embarazo para mejorar los síntomas de tirotoxicosis hasta que las tioamidas disminuyan los niveles de hormonas tiroideas. El propanolol es el bloqueador beta usado con mayor frecuencia
La embarazada debe tener conocimiento sobre los efectos secundarios de los fármacos antitiroideos y la necesidad de avisar de inmediato encaso de sarpullido pruriginoso, ictericia, heces acólicas u orina oscura, artralgias, dolor abdominal, náusea, fatiga, fiebre, ofaringitis.
La tiroidectomía se lleva a cabo en la última parte del segundo trimestre, y se encuentra indicada en compresión sintomática o bocios grandes, baja absorción de yodo radiactivo, malignidad tiroidea, hiperparatiroidismo coexistente que requiere cirugía, pacientes que planean un embarazo en menos de 4 a 6 meses.
Tormenta tiroidea.
La tormenta tiroidea es una urgencia médica caracterizada por un estado hipermetabólico extremo. La tormenta tiroidea se diagnostica mediante clínica: fiebre, taquicardia desproporcionada en relación con la fiebre, cambios en el estado mental incluyendo inquietud, nerviosismo, confusión y convulsiones, vómito, diarrea y arritmia cardíaca. La terapia para la tormenta tiroidea consiste en el empleo de una serie de fármacos estandarizados, además de administración de oxígeno, mantenimiento de volumen intravascular y electrolitos, uso de antipiréticos, uso de sabana enfriadora y monitoreo adecuado de la madre y el feto.Referencias bibliográficas.
- Santiago LS, Moreno GM, Cárdenas HL, Penagos ZJ. Guía de Práctica Clínica para el Diagnóstico y tratamiento del hipertiroidismo durante el embarazo en el primer y segundo niveles de atención. México: Secretaria de Salud; 08 07 2014. Recuperado de: http://www.cenetec-difusion.com/CMGPC/SS-292-10/ER.pdf
- Gargallo FM. Hipertiroidismo y embarazo. Rev Endocrinol Nutr.[internet]. 2013 [consultado el 14 06 2019]; 60(9):535-343. Recuperado de: DOI: 10.1016/j.endonu.2012.11.006
- American Thyroid Association. Hyperthyroidism in Pregnancy. United State. Recuperado de: https://www.thyroid.org/hyperthyroidism-in-pregnancy/
- Soledad HV. Trastornos tiroideos en el embarazo. Rev. Med. Clin. Conde [internet]. 2013 [consultado el 14 06 2019]; 24(5): 734-887. Recuperado de: DOI: 10.1016/S0716-8640(13)70221-9




Comentarios
Publicar un comentario